Introducción
En los últimos años, se ha evidenciado en la población infantil y juvenil la adopción de unos malos hábitos alimentarios y un estilo de vida sedentario, originado en consecuencia una alta prevalencia de obesidad. La obesidad se considera una enfermedad crónica de origen multifactorial en la cual intervienen factores genéticos y ambientales. Desde el punto de vista nutricional los factores ambientales son los más importantes, ya que en gran medida la génesis de la obesidad se debe a una ingesta calórica superior al consumo energético, pero no debemos olvidar que numerosas investigaciones también justifican que la obesidad tiene un factor genético relevante en su origen y perdurabilidad.
Conscientes de las graves repercusiones que la obesidad tiene en la edad adulta, diferentes estudios epidemiológicos, entre ellos el Enkid, se han centrado en la evaluación de la obesidad infantil. De hecho, en las primeras etapas de la vida la obesidad puede ocasionar problemas físicos y psicosociales que van a repercutir posteriormente en la edad adulta. En este sentido, los colectivos clínicos y científicos han aunado esfuerzos para abordar la enfermedad desde el diagnóstico, la prevención y su tratamiento.

Definición
La obesidad está considerada como uno de los trastornos nutricionales más habituales en los países desarrollados. Aunque la obesidad se define como el exceso de tejido graso, la mayor parte de la masa grasa se encuentra depositada bajo la piel y en las vísceras. En niños, los depósitos grasos se encuentran mayoritariamente bajo la piel, mientras que en adolescentes y adultos, se forman depósitos grasos en el interior del abdomen. En consecuencia, la Sociedad Española para el estudio de la obesidad (SEEDO) y la Organización de Mundial de la Salud (OMS) han establecido el índice de masa corporal (IMC), como una medida ecuánime para valorar la adiposidad en niños y adolescentes. Sin embargo, el IMC en el niño varía considerablemente con la edad a causa del crecimiento y desarrollo. Por ello, en los niños se utilizan las tablas de percentiles con unos puntos de corte específicos para cada edad. Así, para definir el sobrepeso y la obesidad en la población infantil y juvenil, se emplean las tablas de Cole (2000) y los valores específicos de edad y sexo que corresponden con los percentiles 85 y 97 del IMC.

Clasificación
Aproximadamente el 95% de niños obesos, presentan obesidad nutricional a consecuencia de una ingesta excesiva de energía y un reducido gasto calórico (obesidad simple o exógena). El resto de niños obesos (5%), exhiben la denominada obesidad orgánica (intrínseca o endógena), asociada frecuentemente a síndromes dismórficos, patologías del sistema endocrino y lesiones del sistema nervioso central (
Figura 1). Cuando se desarrolla obesidad infantil, se tiende a acumular la grasa en la zona del abdomen, mientras que en niños prepuberales predomina una obesidad más generalizada, distribuyéndose la grasa de manera uniforme.
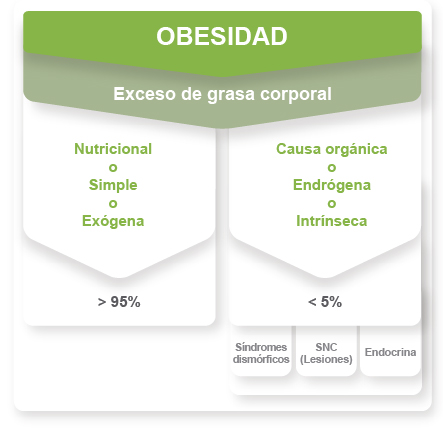 Figura 1. Clasificación de la obesidad
Figura 1. Clasificación de la obesidad

Tablas y curvas de crecimiento
La Organización Mundial de la Salud (OMS) ha establecido el nuevo Patrón Internacional de Crecimiento (PIC) en lactantes y niños de 0 a 5 años, aportando datos científicos y orientando acerca del crecimiento del niño. En este documento se recoge la importancia de una correcta nutrición en el niño, la forma de alimentarse y los factores ambientales que pueden influir en el desarrollo infantil hasta los 5 años de edad. Estas gráficas de crecimiento incorporan indicadores como peso en función de la edad, talla en función de la edad y peso en función de la talla.
En 1997, la OMS estableció que las personas mayores de 18 años presentaban sobrepeso cuando tenían un IMC superior a 25,30 kg/m2, considerándolas obesas cuando su IMC sobrepasa los 30 kg/m2. Para fijar los puntos de corte para el IMC, habitualmente se suma al valor medio dos desviaciones estándar, que en una distribución normal equivale al percentil 97,5. También se pueden utilizar los percentiles p85, p90 y p95. Las tablas se pueden consultar en la página web de la
OMS.

Epidemiología de la obesidad infantil en países desarrollados
Los estudios epidemiológicos sobre obesidad infantil realizados en España en los últimos años son Paidos ́84 (1985), Ricardin (1992) y enKid (1998-2000). En este último -el estudio transversal más reciente-, se analizaron los factores que determinan la obesidad infantil en una muestra de población española entre 2 y 24 años, utilizando como criterio el percentil 97%, de las tablas de Hernández et al (1998). Los resultados revelaron que la prevalencia de obesidad infantil-juvenil es de un 13,9%, alcanzando el sobrepeso al 12,4%. En consecuencia, el 26,3% de la población infanto-juvenil española tiene un peso superior -sobrepeso u obesidad- al recomendado.
Como se puede observar en las
Figuras 2 y 3, el problema de la obesidad se acentúa en las zonas geográficas donde el nivel socioeconómico y cultural es más bajo, observando además que aumenta en personas que omiten el desayuno o no lo realizan de manera adecuada. En consecuencia, Canarias, Murcia y el sur de Andalucía se posicionan como las zonas geográficas con valores de obesidad más altos, situándose por debajo de la media el nordeste español.
En el ámbito de la Unión Europea y en base a los datos obtenidos en el International Obesity Task Force (IOTF) realizado en 2004, entre el 10 y 20% de niños europeos con edades comprendidas entre 7 y 11 años presenta sobrepeso.
Además, la tercera parte de estos niños con sobrepeso padece obesidad. Estos datos tan preocupantes han sido confirmados con posterioridad en un estudio hecho público por la OMS en el año 2007.
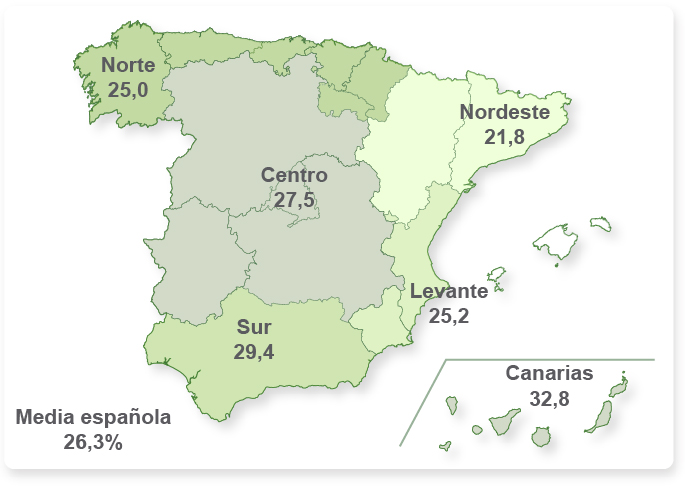 Figura 2. Prevalencia (%) de sobrepeso y obesidad en la población española de 2 a 24 años por regiones. Estudio enKid, 1998-2000. Valores de referencia: percentil 85 de Hernández et al15.
Figura 2. Prevalencia (%) de sobrepeso y obesidad en la población española de 2 a 24 años por regiones. Estudio enKid, 1998-2000. Valores de referencia: percentil 85 de Hernández et al15.
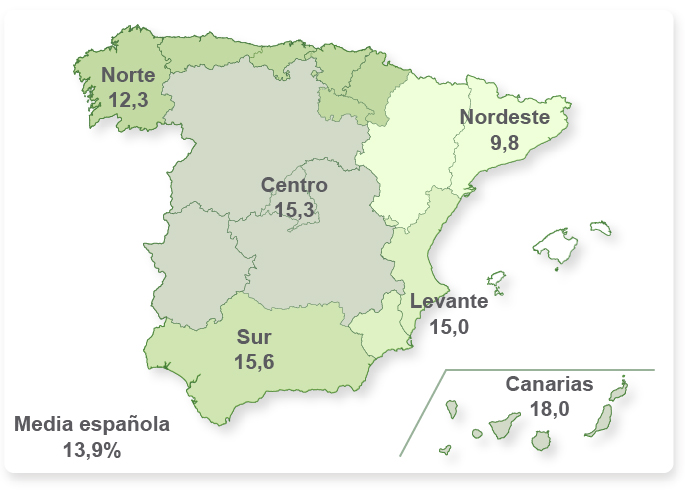 Figura 3. Prevalencia (%) de obesidad en la población española de 2 a 24 años por regiones. Estudio enKid, 1998-2000. Valores de referencia: percentil 97 de Hernández et al15.
Figura 3. Prevalencia (%) de obesidad en la población española de 2 a 24 años por regiones. Estudio enKid, 1998-2000. Valores de referencia: percentil 97 de Hernández et al15.
*Fuente: Hernández M, Castellet J, Narvaiza JL, Rincón JM, Ruiz I, Sánchez E, et al. Curvas y tablas de crecimiento. Instituto sobre Crecimiento y Desarrollo Fundación F. Orbegozo. Madrid: Editorial Garsi, 1998.
Por países, la prevalencia más alta de obesidad corresponde a niños de España y Portugal cuya edad concierne al ámbito de la enseñanza primaria, mientras que la prevalencia más baja corresponde a niños de Eslovaquia, Francia y Suiza. En lo que respecta al sexo, el estudio revela que los varones tienen mayor riesgo de padecer obesidad que las niñas. En adolescentes, la prevalencia más alta (27,3%) se observó en niñas irlandesas con edades comprendidas entre 7 y 11 años; sin embargo, en varones españoles entre 10-17 años, alcanzó un 31,7%. Por último, la Republica Checa confirmó la menor prevalencia (9%) en adolescentes de ambos sexos entre 14 y 17 años.

Factores implicados en el desarrollo de la obesidad infantil y juvenil
A) Factores genéticos y biológicos. Los factores genéticos implicados en el desarrollo de la obesidad actúan controlando la ingesta y/o el gasto energético; de esta forma, son capaces de influir en la probabilidad de padecer o no obesidad. Sin embargo, parece ser que los factores genéticos no son tan influyentes en la prevalencia de la obesidad como lo son los factores ambientales.
B) Factores ambientales. Los resultados obtenidos en diferentes estudios como el enKid, relacionan directamente el estilo de vida con el desarrollo de sobrepeso y obesidad infantil. Entre los factores ambientales hay que destacar:
- B.1) Factores nutricionales en las etapas iniciales de vida. Se ha estudiado el posible efecto de la dieta en las edades tempranas de la vida, sobre el riesgo de padecer enfermedades crónicas. Así, se cree que un bajo peso antes y después del nacimiento puede provocar alteraciones metabólicas que se mantendrán a lo largo de los años, y que se relacionan con una mayor incidencia de hipertensión arterial, diabetes tipo 2, obesidad y otros factores de riesgo cardiovascular. Las mayores tasas de prevalencia de estas patologías aparecen en niños que nacen con un peso inferior a 3.500 g. Por otra parte, se ha observado que bebés varones entre 2 y 5 años de edad sometidos a lactancia materna durante más de tres meses, exhibieron menor tendencia a la obesidad que los que no habían ingerido leche materna durante el mismo período.
A partir de los 6 años, se observa mayor prevalencia de obesidad en niños y adolescentes en cuya dieta se incluye una ingesta de grasa superior al 40%. También se ha observado que a partir de los 14 años de edad, los varones -obesos o no-, incrementan el consumo de alimentos ricos en azúcar como bollería, dulces y bebidas gaseosas.
Además, en el desarrollo de la obesidad influye de forma determinante el tiempo dedicado a actividades sedentarias como ver la televisión, ordenador y videojuegos y la ausencia de actividad física. En este sentido, los niños que dedican más tiempo a este tipo de actividades presentan una mayor prevalencia de obesidad, así como los que no practican deporte alguno, que los que realizan asiduamente algún tipo de actividad física. Por otra parte, aparece menor prevalencia en niños que consumen más frutas y verduras y aquellos que realizan un desayuno más completo.
Los factores a tener en cuenta con respecto a los estilos de vida y antecedentes de la primera infancia se muestran en la Figura 4.
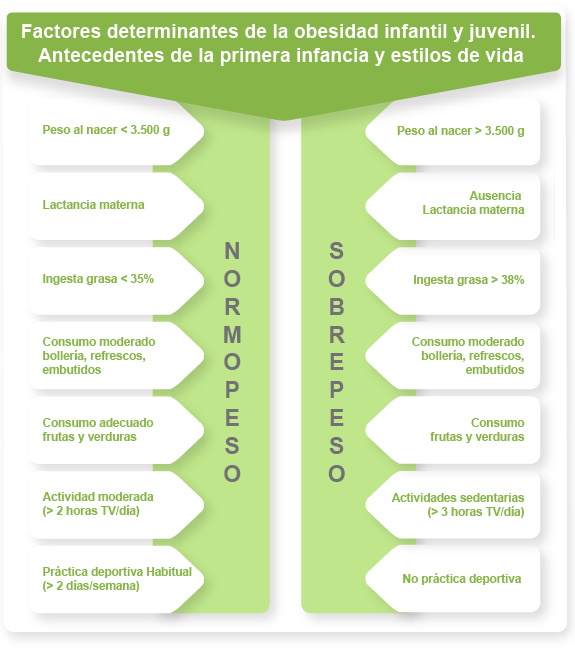 Figura 4. Factores a considerar en la primera infancia respecto a los estilos de vida y antecedentes.
Fuente: Aranceta Bartrina J, Serra Majem LL. Factores determinantes de la obesidad infantil y juvenil en España. Estudio Enkid. Barcelona: Ed. Masson, 2001.
Figura 4. Factores a considerar en la primera infancia respecto a los estilos de vida y antecedentes.
Fuente: Aranceta Bartrina J, Serra Majem LL. Factores determinantes de la obesidad infantil y juvenil en España. Estudio Enkid. Barcelona: Ed. Masson, 2001.
- B.2) Aspectos sociodemográficos. El estudio Enkid reveló distintas tasas de obesidad en función del nivel socioeconómico de la familia. De esta forma se detectó una mayor incidencia en familias con un perfil socioeconómico bajo y donde la madre, presentaba un bajo nivel cultural. En la Figura 5 se muestran algunos de los factores sociodemográficos que influyen en la obesidad infantil y juvenil en España y que fueron establecidos a partir del estudio Enkid.
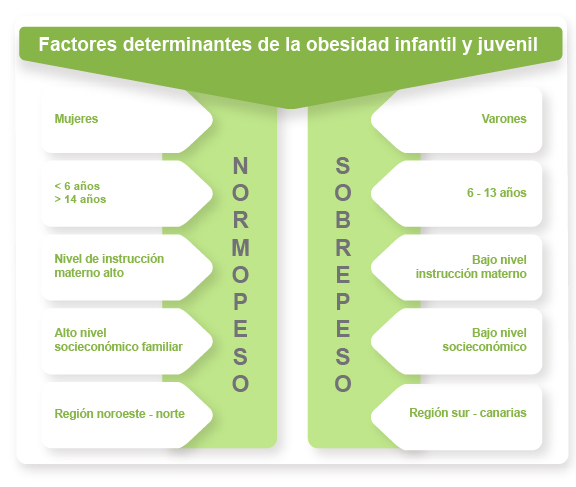 Figura 5. Factores sociodemográficos que influyen en la obesidad infantil y juvenil en España.
Fuente: Aranceta Bartrina J, Serra Majem LL. Factores determinantes de la obesidad infantil y juvenil en España. Estudio Enkid. Barcelona: Ed. Masson, 2001.
Figura 5. Factores sociodemográficos que influyen en la obesidad infantil y juvenil en España.
Fuente: Aranceta Bartrina J, Serra Majem LL. Factores determinantes de la obesidad infantil y juvenil en España. Estudio Enkid. Barcelona: Ed. Masson, 2001.

Tratamiento de la obesidad
El tratamiento de la obesidad en niños y adolescentes consiste en la pérdida y/o el mantenimiento del peso adecuado en el tiempo, existiendo diferentes vías de abordar el problema: vigilar la dieta, incrementar la actividad física, tratamiento psicológico y farmacológico/quirúrgico. A continuación comentaremos cada uno de ellos:
A) Tratamiento dietético. El objetivo perseguido en niños con obesidad moderada se centra en la estabilización de su peso. Así, a medida que el niño va creciendo el porcentaje de grasa corporal ira disminuyendo. En la mayoría de las ocasiones, no es necesario restringir de forma drástica la energía consumida, sino que es suficiente con reorganizar la dieta para que esta sea equilibrada en nutrientes, evitando a la vez el consumo de ciertos alimentos ricos en grasa y azúcar. En caso de que la obesidad fuera excesiva y la pérdida de peso lenta, se podría implantar además una dieta hipocalórica. No es recomendable una dieta rígida y muy prolongada, ya que si se produjera un balance negativo de nitrógeno en el organismo, podría afectar e impedir el crecimiento y el desarrollo normal del niño. Así, toda dieta que esté enfocada para paliar la obesidad infantil debe:
- - Disminuir el porcentaje de grasa corporal, manteniendo a la vez el ritmo del crecimiento normal. Mantener el peso del niño dentro del 20% de sus percentiles.
- - Evitar que el niño pierda masa muscular.
- - Promover que el niño adquiera unos hábitos saludables, para que no vuelva a
recuperar peso con posterioridad. Además, para evitar que el niño abandone la dieta, esta debe ser variada y apetecible.
A.1) Recomendaciones generales. En primer lugar, se debe partir de una evaluación de los hábitos dietéticos de la familia, de las enfermedades metabólicas que padecen y de un examen físico. Posteriormente, se propondrá una dieta siguiendo las recomendaciones nutricionales para la edad del niño, que se deberá adaptar a la dieta que habitualmente sigue la familia. Para que se pueda asegurar la preservación del crecimiento y desarrollo del niño, es muy importante que éste no tenga carencias nutricionales y energéticas; por ello, la dieta no debe ser excesivamente hipocalórica. Se estimulará la reducción del consumo de alimentos azucarados y ricos en grasas como la comida rápida, helados, bebidas dulces, adaptando así la dieta a las recomendaciones nutricionales. Por otra parte, tampoco es aconsejable que se prohíba de forma tajante el consumo esporádico de este tipo de alimentos, ya que tanto la familia como el niño necesitan ir formándose paulatinamente en los nuevos hábitos y se debe evitar que el niño se sienta ansioso y frustrado cuando lleva a cabo el tratamiento.
Existen una serie de normas prácticas para diseñar una dieta para niños:
- - Introducir poco a poco los cambios en los hábitos de vida.
- - Para niños mayores de 5 años, recomendar lácteos semidesnatados o desnatados.
- - Eliminar la grasa visible de los alimentos de origen animal y evitar los fritos.
- - Eliminar los hidratos de carbono refinados. Utilizar alimentos con fibra, de forma que aumente en el niño la sensación de saciedad.
-
- Mantener un horario regular de comidas y de sueño, evitando los picoteos. Se deben realizar de 5 a 6 tomas diarias de alimentos para soslayar la necesidad psicológica de comer.
- - Consumir los alimentos que habitualmente se toman en casa (siempre que la familia tenga una dieta equilibrada), controlando la grasa de los alimentos y utilizar raciones más pequeñas.
- - Si la obesidad fuera importante, se puede administrar una dieta hipocalórica equilibrada de unos 1200 Kcal/día durante un mes, para posteriormente aumentar entre 60-66 kcal/kg de peso, dentro de los percentiles.
B) Ejercicio físico. Diferentes estudios científicos han evidenciado que el seguimiento de pautas de actividad física junto con la dieta, tiene gran influencia en la pérdida de peso. Además, los niños que practican asiduamente ejercicio físico tienen más probabilidad de ser adultos activos, pues existe una tendencia por realizar y mantener la actividad física durante las distintas etapas de la vida. Por ello, es necesario estimular a los niños a ser activos desde pequeños. En este sentido, la incorporación de actividad física debe:
- Promover unos hábitos de vida activos y saludables.
- - Mejorar la movilidad y el estado cardiovascular.
- - Contrarrestar el “enlentecimiento” metabólico que se origina cuando se sigue una dieta hipocalórica.
- - Mejorar el bienestar psicosocial y la autoestima.
- - Mantener el peso una vez que se ha adelgazado.
C)Tratamiento farmacológico y quirúrgico. La OMS considera como vías agresivas de tratamiento el empleo de fármacos y cirugía, aunque las acepta en casos muy especiales. Para el tratamiento de la obesidad infantil, la opción farmacológica o quirúrgica debe ser sopesada, dado que esta solución solamente está indicada en casos en los que la obesidad puede tener consecuencias graves. El tratamiento farmacológico formará parte de un abordaje integral que incluye: dieta, actividad física, y una intervención psicológica. Si se eligiera este tipo de tratamiento, se tiene que realizar una valoración pormenorizada del riesgo y beneficio obtenido, teniendo en cuenta los posibles déficits en nutrientes que podría generar en el organismo del niño. Según la OMS, se recomienda el tratamiento farmacológico –sin hacer mención alguna a la edad-, en personas con un IMC mayor o igual a 30. En este sentido, no existe impedimento para su empleo en niños y adolescentes.
D) Tratamiento Psicológico. Como resultado de una evaluación psicológica inicial, se propondrán unos tratamientos conductuales y estrategias para el control de emociones negativas relacionadas con la autoestima. Los objetivos terapéuticos deben:
- - Ser claros y realistas.
- - Plantear una evaluación inicial de los hábitos de alimentación y actividad física.
- - Plantear objetivos a corto plazo, relacionados con los hábitos a modificar.
- - Plantear objetivos a largo plazo, relacionados con el peso.
- - Proporcionar habilidades tras situaciones de riesgo.
- - Facilitar sistemas de control para mantener un estilo de vida saludable.
Es imprescindible comenzar realizando una evaluación de los hábitos que tiene el niño/a, para ir introduciendo poco apoco pequeños cambios en su alimentación y actividad física. Para ello, se elaborarán registros de los alimentos que consume, con qué frecuencia, las horas que pasa sentado y las que dedica a jugar. Se fijarán objetivos a corto plazo –semanalmente-, en base a los avances alcanzados la semana anterior. Respecto a la perdida de peso, nos podemos marcar como objetivo una perdida entre 200 y 400 g a la semana, o bien mantener el peso corporal.
También se propondrán técnicas de modificación de la conducta sobre hábitos saludables. Para ello se requieren programas de tratamiento cognitivo-conductuales que poco a poco se instaurarán en el niño y sus familiares. Es importante que el niño -mediante la autoobservación- aprenda a autocontrolarse, datos que quedarán patentes en los registros. Además, el niño aprenderá a autorreforzarse, para finalmente adquirir un estilo de vida saludable que le acompañe a lo largo de su vida.
En este sentido, los contratos conductuales son un componente básico en la pérdida de peso, ya que se compromete al niño y familiares con los objetivos que se pretenden alcanzar a corto plazo. Así, los niños fijan junto a sus padres las tareas a realizar durante la semana siguiente, y el premio si el niño cumple lo establecido. No se debe utilizar como refuerzo la comida o compensaciones materiales como el dinero u objetos de valor; es preferible elegir una actividad lúdica no sedentaria en compañía de familiares y/o amigos. Por otra parte, para que se produzcan cambios más profundos en los hábitos es fundamental transmitir ciertos conceptos básicos sobre nutrición a los niños como a los padres.
El control de los estímulos consiste en la modificación de las señales que favorecen el sedentarismo y los impulsos de comer. Por ejemplo, hay niños que relacionan el hecho de ver la tele con estar comiendo. Para ello, es importante reorganizar el ambiente familiar, fijar los horarios de comida, establecer lugares específicos para comer, no comer delante del ordenador o la televisión, comer despacio y saboreando la comida, masticar correctamente y no picar entre horas. Un abordaje complementario para el control de los estímulos, consiste en que el niño observe su cadena conductual que rige un mal hábito, para sustituirla por un buen hábito. Es decir, que si un niño relaciona el aburrimiento con comer y ver la tele, se trata de romper esa cadena conductual buscando alternativas que sean más saludables. A la vez, se entrenará al niño para que obtenga diferentes herramientas con las que hacer frente a las frustraciones en caso de que hubiera una recaída. Se debe conseguir la implicación de los padres, ya que desempeñan un papel activo en la reeducación de los hábitos del niño. Así, se les dará información sobre aspectos nutricionales para que sirvan de apoyo a las pautas de comportamiento que se planteen semana a semana. Sin embargo, en el caso de los adolescentes no es conveniente que las sesiones sean conjuntas, para que el joven no se sienta controlado y presionado por sus padres.
En general, se ha observado que estos tratamientos tuvieron una mayor eficacia en niños con una obesidad menos importante, que comían menos veces fuera de casa, que estaban más apoyados por su familia y amigos y que además, mantenían una actividad física adecuada.

Estrategias de prevención de la obesidad
Es un hecho constatado que el estilo de vida de los padres influye sobremanera en el peso de los hijos. De hecho, diversos autores ponen de manifiesto que hay una estrecha relación entre el IMC de los padres y los hijos. Por ello, el mejor tratamiento de la obesidad infantil es la prevención de la misma durante las primeras etapas de la vida. Recordemos que un niño obeso tiene mayor probabilidad de convertirse en un adulto obeso. Todo ello implica tres aspectos básicos como la educación, la investigación científica y la intervención. Al respecto, diferentes estudios sugieren que la lactancia, el periodo de alimentación complementaria (beikost), la etapa de rebote adiposo entre los 5-7 años de vida y la adolescencia, son épocas críticas para el desarrollo de obesidad infantil y por tanto para su prevención. Por ello, la prevención de la obesidad en niños y adolescentes debe considerarse prioritaria, adoptando para ello las siguientes estrategias:
- - Promoción exclusiva de la lactancia materna.
- - Evitar fórmulas infantiles con azúcares y almidones añadidos.
- - Instruir a las madres para que acepten la habilidad de los niños en regular su propia ingesta de energía, en lugar de exigir que el plato quede limpio.
- - Asegurar una ingesta adecuada de micronutrientes para propiciar un crecimiento adecuado.
En adolescentes, se debe:
- - Promover un estilo de vida activo.
- - Limitar las horas frente al televisor, ordenador y/o videojuegos.
- - Promover la ingesta de frutas y verduras.
- - Restringir la ingesta de alimentos energéticamente densos y pobres en micronutrientes.
- - Restringir la ingesta de bebidas azucaradas.
En España, el Ministerio de Sanidad y Consumo (año 2005) desarrolló la estrategia NAOS con el objetivo de implantar hábitos saludables en la sociedad. En este documento, se presta especial atención a la prevención de la obesidad infantil mediante el programa PERSEO (Programa Educativo de Referencia para la Salud, Ejercicio Físico y contra la Obesidad), implicando para alcanzar con plenitud los objetivos planteados a 1) entidades como la Agencia Española de Seguridad Alimentaria y Nutrición (AESAN), el Centro de Innovación y Desarrollo Educativo (CIDE), la Sociedad Española de Nutrición Comunitaria, 2) responsables de Sanidad y Educación, 3) asociaciones de padres y madres y, 4) profesionales relacionados con la salud. El programa Perseo tiene como principal objetivo crear un entorno escolar y familiar adecuado para que los niños en edades escolares adquieran hábitos alimentarios saludables y reducir el sedentarismo. Además, con objeto de apoyar esta iniciativa, se ha desarrollado un código de regulación de publicidad de alimentos y bebidas (PAOS) para proteger a los niños de una excesiva publicidad de alimentos, que lleva asociado una modificación en el etiquetado de alimentos destinados al consumo, para que incluyan entre otros aspectos una información nutricional adecuada y entendible por los consumidores.
Conscientes de las graves repercusiones para la salud, que a medio y largo plazo puede tener el sobrepeso y obesidad -generado en los primeros años de nuestra vida-, a nivel español se han desarrollado diferentes programas como 1) el Plan Andaluz de Obesidad Infantil, incluido en una plataforma de la Unión Europea (EU Platform on Diet Physical Activity an Health) y la estrategia NAOS, donde se realizan abordajes innovadores sobre el manejo de las desigualdades en la salud y la manera de implicar a la industria agroalimentaria en la prevención de la obesidad infantil; y 2) el decálogo para la prevención de la obesidad infantil y juvenil en España (
Tabla 1), llevado a cabo por la Asociación Española de Pediatría (AEP), la Sociedad Española de Nutrición Comunitaria (SENC) y la Sociedad Española para el Estudio de la Obesidad (SEEDO).
 Tabla 1. Decálogo para la prevención de la obesidad infantil y juvenil en España
Tabla 1. Decálogo para la prevención de la obesidad infantil y juvenil en España

Bibliografía
- Agencia Española de Seguridad Alimentaria y Nutrición. Ministerio de Sanidad, Política Social e Igualdad. Estrategia Naos. La alimentación de tus niños y niñas. www.aesan.mspsi.es, 2010.
- Aranceta J. Definición, clasificación y epidemiología de la obesidad en España en distintas etapas de la vida. En: Rubio M. A., Bellido D., López de la Torre M., Moreno B. Curso básico de formación de la obesidad. 2a Ed. Acción médica. Madrid, 2006: p. 1-12.
- Aranceta J., Pérez C., Ribas a L., Serra L. Epidemiología y factores determinantes de la obesidad infantil y juvenil en España. Rev Pediatr Aten Primaria. 2005;7 Supl 1:S13- 20.
- Aranceta J. Obesidad infantil: nuevos hábitos alimentarios y nuevos riesgos para la salud.216-245.En: Díaz Méndez C., Gómez Benito C.,Ed. Alimentación, Consumo y Salud. Fundación “La Caixa”. 2008, 216-245.
- Aranceta J., Serra Ll., Ribas L., Pérez C. Factores determinantes de la obesidad en la población infantil y juvenil española. En: Serra Ll. Aranceta J. Obesidad Infantil y juvenil. Estudio enKid. Ed: Masson, 2011, 109-128.
- Bueno M., Bueno O., Bueno G. Obesidad infantil. En: Bueno M., Sarría A., Pérez- González J.M., eds. Nutrición en pediatría. 3a ed. Madrid, Ergon, 2007; 381-392.
- Bueno M., Bueno G., Moreno L.A., Sarría A., Bueno O. Epidemiología de la obesidad infantil en los países desarrollados. En: Serra Ll. Aranceta J. Obesidad Infantil y juvenil. Estudio enKid. Ed: Masson, 2011, 55- 62.
- Cañete R., Gil M., Moya M. Diagnóstico, prevención y tratamiento de la obesidad infantil. En: Gil A., ed. Tratado de nutrición. 2a ed. Madrid, Médica Panamericana, 2010; 389-417.
- Fernández ME. Experiencias de tratamiento integral de la obesidad infantil en pediatría en Atención Primaria. Rev Pediatr Aten Primaria. 2005; 7 Supl 1:S35-47.
- Formiguera X., Cuatrecasas G., Aguilar G., Tratamiento farmacológico y/o quirúrgico de la obesidad infantil. En: Serra Ll. Aranceta J. Obesidad Infantil y juvenil. Estudio enKid. Ed: Masson, 2011, 149-154.
- Martínez A. Prevención integral de la obesidad infantil: el Plan Andaluz. Rev Pediatr Aten Primaria. 2005; 7 Supl 1:S21-3.
Perez C., Aranceta J., Ribas L., Serra Ll., Ejercicio físico y obesidad en niños y adolescentes. En: Serra Ll. Aranceta J. Obesidad Infantil y juvenil. Estudio enKid. Ed: Masson, 2011, 139.148.
- Pérez C., Ribas L., Serra Ll. Aranceta J., Estrategias de prevención de la obesidad infantil y juvenil En: Serra Ll. Aranceta J. Obesidad Infantil y juvenil. Estudio enKid. Ed: Masson, 2011, 165-176.
- Polanco I., Prevención y tratamiento dietético de la obesidad infantil En: Serra Ll. Aranceta J. Obesidad Infantil y juvenil. Estudio enKid. Ed: Masson, 2011, 129-138.
- Saldaña C. Tratamiento psicológico para la obesidad infantil y juvenil. En: Serra Ll. Aranceta J. Obesidad Infantil y juvenil. Estudio enKid. Ed: Masson, 2011, 155-164.
- Serra Majem L, et al. Obesidad infantil y juvenil en España. Resultados del estudio Enkid (1998-2000). Med Clin (Barc) 2003; 121 (19): 725-32.

 Figura 1. Clasificación de la obesidad
Figura 1. Clasificación de la obesidad
 Figura 2. Prevalencia (%) de sobrepeso y obesidad en la población española de 2 a 24 años por regiones. Estudio enKid, 1998-2000. Valores de referencia: percentil 85 de Hernández et al15.
Figura 2. Prevalencia (%) de sobrepeso y obesidad en la población española de 2 a 24 años por regiones. Estudio enKid, 1998-2000. Valores de referencia: percentil 85 de Hernández et al15.
 Figura 3. Prevalencia (%) de obesidad en la población española de 2 a 24 años por regiones. Estudio enKid, 1998-2000. Valores de referencia: percentil 97 de Hernández et al15.
*Fuente: Hernández M, Castellet J, Narvaiza JL, Rincón JM, Ruiz I, Sánchez E, et al. Curvas y tablas de crecimiento. Instituto sobre Crecimiento y Desarrollo Fundación F. Orbegozo. Madrid: Editorial Garsi, 1998.
Por países, la prevalencia más alta de obesidad corresponde a niños de España y Portugal cuya edad concierne al ámbito de la enseñanza primaria, mientras que la prevalencia más baja corresponde a niños de Eslovaquia, Francia y Suiza. En lo que respecta al sexo, el estudio revela que los varones tienen mayor riesgo de padecer obesidad que las niñas. En adolescentes, la prevalencia más alta (27,3%) se observó en niñas irlandesas con edades comprendidas entre 7 y 11 años; sin embargo, en varones españoles entre 10-17 años, alcanzó un 31,7%. Por último, la Republica Checa confirmó la menor prevalencia (9%) en adolescentes de ambos sexos entre 14 y 17 años.
Figura 3. Prevalencia (%) de obesidad en la población española de 2 a 24 años por regiones. Estudio enKid, 1998-2000. Valores de referencia: percentil 97 de Hernández et al15.
*Fuente: Hernández M, Castellet J, Narvaiza JL, Rincón JM, Ruiz I, Sánchez E, et al. Curvas y tablas de crecimiento. Instituto sobre Crecimiento y Desarrollo Fundación F. Orbegozo. Madrid: Editorial Garsi, 1998.
Por países, la prevalencia más alta de obesidad corresponde a niños de España y Portugal cuya edad concierne al ámbito de la enseñanza primaria, mientras que la prevalencia más baja corresponde a niños de Eslovaquia, Francia y Suiza. En lo que respecta al sexo, el estudio revela que los varones tienen mayor riesgo de padecer obesidad que las niñas. En adolescentes, la prevalencia más alta (27,3%) se observó en niñas irlandesas con edades comprendidas entre 7 y 11 años; sin embargo, en varones españoles entre 10-17 años, alcanzó un 31,7%. Por último, la Republica Checa confirmó la menor prevalencia (9%) en adolescentes de ambos sexos entre 14 y 17 años.
 Figura 4. Factores a considerar en la primera infancia respecto a los estilos de vida y antecedentes.
Fuente: Aranceta Bartrina J, Serra Majem LL. Factores determinantes de la obesidad infantil y juvenil en España. Estudio Enkid. Barcelona: Ed. Masson, 2001.
Figura 4. Factores a considerar en la primera infancia respecto a los estilos de vida y antecedentes.
Fuente: Aranceta Bartrina J, Serra Majem LL. Factores determinantes de la obesidad infantil y juvenil en España. Estudio Enkid. Barcelona: Ed. Masson, 2001.
 Figura 5. Factores sociodemográficos que influyen en la obesidad infantil y juvenil en España.
Fuente: Aranceta Bartrina J, Serra Majem LL. Factores determinantes de la obesidad infantil y juvenil en España. Estudio Enkid. Barcelona: Ed. Masson, 2001.
Figura 5. Factores sociodemográficos que influyen en la obesidad infantil y juvenil en España.
Fuente: Aranceta Bartrina J, Serra Majem LL. Factores determinantes de la obesidad infantil y juvenil en España. Estudio Enkid. Barcelona: Ed. Masson, 2001.
 Tabla 1. Decálogo para la prevención de la obesidad infantil y juvenil en España
Tabla 1. Decálogo para la prevención de la obesidad infantil y juvenil en España
